Під час вагітності у жінок відбуваються суттєві зміни у серцево-судинній системі та мозковому кровообігу. Так, за даними різних авторів, при вагітності ризик інсульту збільшується у 3‑13 разів. Летальність при інсульті у вагітних може досягати 8‑26%. Відповідно до результатів епідеміологічних досліджень, захворюваність на інсульт становить 11‑34 випадків на 100 тис. пологів, 10,7 на 100 тис. невагітних жінок. Близько 10% випадків інсульту відбувається у допологовий період, 40% – безпосередньо під час пологів та 50% – після пологів. Зокрема, вагітність є станом, у разі якого ризик розвитку венозних тромбозів збільшується у 5‑6 разів [5, 23]. Протягом вагітності спостерігається прогресивне збільшення прокоагулянтних чинників, зниження активності антикоагулянтної системи через розвиток резистентності до активованого протеїну С (АРС), гальмування фібринолізу. Вагітність називають «спонтанним скринінговим тестом на ризик раннього інсульту» [2].
Чинники ризику асоційованих із вагітністю інсультів
Загальні для всіх інсультів чинники ризику відіграють роль у розвитку патології вагітних. Наявна артеріальна гіпертензія підвищує ризик розвитку інсульту при вагітності в 3‑9 разів. Мігрень за вагітності асоціюється зі значним ризиком як геморагічного, так і негеморагічного інсульту [4]. Такі захворювання серцево-судинної системи, як фібриляція передсердь, вроджені вади серця, ревматизм із / без вади, гіпертрофія лівого шлуночка, є чинниками ризику ішемічного інсульту у вагітних. Проте, якщо в осіб похилого віку основною причиною інсульту є атеротромбоз, який нерідко виникає на тлі цілої низки тривало існуючих хронічних захворювань, зокрема артеріальної гіпертензії, дисліпідемії, цукрового діабету, ішемічної хвороби серця, то тільки у 15‑25% вагітних із фатальним інсультом виявлено атеросклеротичні ураження судин [20, 28]. Крім того, у жінок репродуктивного віку інсульт нерідко розвивається на тлі повного здоров’я без попередніх чинників ризику [22, 27].
До особливої групи ризику з розвитку артеріальних тромбоемболій під час вагітності належать пацієнтки із захворюваннями клапанів серця: виразним, гемодинамічно значущим пролапсом мітрального клапана з високим ступенем регургітації, ревматичними вадами серця, протезованими клапанами серця. Наприклад, за бактеріального ендокардиту частота церебрального тромбоемболізму досягає 20% [20, 28]. Ризик тромбоемболій значно підвищується в разі порушення ритму серця, найчастішим із яких є фібриляція передсердь. Так, ризик розвитку артеріальних тромбоемболій при фібриляції передсердь становить 10‑23%, а тромбоемболій головного мозку – 5‑10%.
Наявність відкритого овального вікна (ВОВ), яке з розвитком методик ультразвукової діагностики стало сягати у загальній популяції до 30% випадків, являє собою добре встановлений чинник ризику криптогенного інсульту в осіб молодого віку і виявляється у таких пацієнтів приблизно в 50% випадків. В умовах порушень серцевого ритму ризик кардіоемболічного інсульту при ВОВ зростає ще більшою мірою [3]. Зважаючи на характерні для нормального гестаційного процесу гіперкоагуляції та можливі зміни гемодинаміки під час пологів, які можуть призводити до інверсії градієнта тиску та полегшення шунтування в напрямку справа- наліво, ризик каріоемболії у вагітних із ВОВ може бути ще вище, особливо за наявності тромбофілії.
У дослідженні J. R. Bateman et al. (2006) встановлено, що попередня коагулопатія підвищує ризик розвитку асоційованого з вагітністю інсульту, зокрема внутрішньомозкового крововиливу, у 20 разів (95% ДІ: 13,67‑31,23). Коагулопатія часто спостерігається при інших захворюваннях, наприклад за системного червоного вовчаку, який асоціюється з ідіопатичною тромбоцитопенічною пурпурою. За даними А. James et al. (2005), у жінок із системним червоним вовчаком значно підвищується ймовірність інсульту під час вагітності (СШ 10,5; 95% ДІ: 7,4‑31,2). Первинний антифосфоліпідний синдром із / без зв’язку з іншим захворюванням є ще однією причиною коагулопатії, що збільшує ризик інсульту в разі вагітності. Найчастішим чинником ризику, по’язаного з вагітністю церебрального венозного тромбозу, також є коагулопатія [2].
Ризик розвитку асоційованих із вагітністю інсультів залежить від віку жінок. Зокрема, ризик інсульту значно підвищується з віком вагітної (від 30 випадків на 100 тис. у жінок віком молодше 20 років до 90,5 на 100 тис. віком старше 40 років). У проведеному у Великій Британії популяційному дослідженні 33% пацієнтки, які перенесли антенатальний інсульт, були віком старше за 35 років порівняно з 15% жінок контрольної групи. Аналіз даних NIS підтвердив, що старший вік є самостійним чинником ризику розвитку інсульту у вагітних [2].
Водночас низка ускладнень вагітності є абсолютно окремими, специфічними провокувальними чинниками інсульту.
Характерні для вагітності стани, які підвищують ризик інсульту
Деякі специфічні для вагітності стани мають вплив на розвиток інсульту, зокрема гестаційна гіпертензія з / без прееклампсії (еклампсії), кардіоміопатія, емболія амніотичною рідиною, післяпологові ангіопатії та кровотеча.
Гіпертензивні стани
Ризик як ішемічного, так і геморагічного інсульту підвищується у пацієнток із тяжкими формами гестозу. У 25‑45% пацієнток з інсультом, пов’язаним із вагітністю, виявили прееклампсію або еклампсію [26]. Ба більше, у жінок, у яких вагітність мала ускладнений гестозом перебіг, на 60% вищий ризик розвитку ішемічного інсульту, не пов’язаного з вагітністю, а сімейний анамнез серцево-судинних захворювань і, зокрема інсульту, є чинником ризику розвитку гестозу [15, 19]. Це свідчить про початково наявний генетичний або набутий чинник, який сприяє як розвитку акушерських, так і серцево-судинних ускладнень, власне, може бути тромбофілія.
У вагітних прееклампсія та еклампсія асоціюються з ішемічним інсультом і з внутрішньомозковим крововиливом. Передбачається низка механізмів, зокрема формування ендотеліальної дисфункції, що ріднить гестози з атеросклерозом, порушення ауторегуляції судин головного мозку і підвищення перфузійного тиску, що призводить до баротравми та пошкодження судин, гемоконцентрації, активації коагуляційного каскаду та запальної відповіді з розвитком ДВЗ-синдрому і формуванням мікротромбозу та поліорганної недостатності [21]. Слід зазначити, що тромбоцитопенія, яку дослідники вважають чинником ризику інсульту в разі вагітності, може бути ознакою антифосфоліпідного синдрому (АФС), HELLP-синдрому, ДВЗ-синдрому, водночас спостерігається активація тромбоцитів, розвиток стану гіперагрегації, споживання тромбоцитів та формування протромботичного потенціалу [11]. Ендотеліальна дисфункція, пов’язана із цими захворюваннями, може стати причиною підвищеного згортання, що провокує інсульт. Гіпертензія при прееклампсії та еклампсії може спричинити сегментарну вазоконстрикцію, підвищуючи ризик інтрацеребрального крововиливу [2].
Результати проведеного у Великій Британії дослідження підтвердили, що ймовірність антенатального інсульту підвищена серед жінок із прееклампсією (СШ 7,7; 95% ДІ: 1,3‑55,7). Під час цього дослідження виявлено, що ризик асоційованого з вагітністю інсульту зростав на 8% із підвищенням кожного мм рт.ст. щодо найвищого діастолічного показника і на 3% – систолічного тиску, зареєстрованого у жінок. Часто пацієнтки груп високого ризику з прееклампсією та еклампсією мають стани, які є самостійними чинниками ризику інсульту (ожиріння, захворювання серця, системний червоний вовчак, цукровий діабет). Власне, прееклампсія і еклампсія можуть трансформуватися у тяжчі ускладнення, що посилює коагуляційний статус вагітної та підвищує ризик виникнення інсульту [2].
Кардіоміопатія
Кардіоміопатія є рідкісним захворюванням, яке розвивається у ІІІ триместрі вагітності або протягом місяця безпосередньо після пологів. Частота патології становить один випадок на 3‑4 тис. пологів. Хоча причина здебільшого невідома, і цей стан виникає без попереднього захворювання серця, чинниками ризику вважаються старший вік жінки, ожиріння, багатоплідна вагітність. В осіб із серцевою недостатністю, що розвинулася внаслідок кардіоміопатії, було виявлено розширені коронарні артерії. Церебральна гіпоперфузія, пов’язана із серцевою недостатністю, ускладнилася ішемічним інсультом. Також кардіоміопатія асоціюється із системною або легеневою емболією. Смертність внаслідок згаданої патології висока і потреба в трансплантації серця становить близько 11%. Жінки з анамнезом кардіоміопатії при попередній вагітності найімовірніше схильні до неї і при наступних [2].
Емболія амніотичною рідиною
Це рідкісна патологія, причиною якої є розрив бар’єру між плодовим мішком і кровотоком матері. Етіологія амніотичної емболії остаточно не з’ясована, але вік матері та багатоплідна вагітність належать до чинників підвищеного ризику. Емболія навколоплідними водами часто трапляється під час переймів у жінок із розривом амніотичного мішка. Симптоматика проявляється раптовим диспное, гострою гіпотензією та зупинкою серця з подальшою коагулопатією. Рівень смертності внаслідок амніотичної емболії високий і коливається від 61 до 86% [7].
Післяпологова ангіопатія
Післяпологова ангіопатія – стан, пов’язаний із зворотною вазоконстрикцією мозкових судин, яка не обов’язково асоціюється з прееклампсією або еклампсією. Більшість жінок з ознаками цієї патології в анамнезі мають неускладнені вагітності та пологи. Ангіопатія зазвичай проявляється протягом декількох перших днів після пологів у вигляді різкого головного болю, який жінки описують як найсильніший у житті. Крім того, відзначається нудота, блювання, симптоми з боку центральної нервової системи, зокрема порушення психіки [2].
Післяпологова кровотеча
Післяполога кровотеча може бути предиктором асоційованого з вагітністю інсульту. Власне, передбачається, що церебральний інфаркт внаслідок раптової втрати крові є чинником інсульту. З усіх інсультів, зареєстрованих у післяпологовому періоді, 58,4% відбулися через кровоту. Так, за даними NIS, післяпологова кровотеча пов’язана з підвищенням ризику інсульту майже вдвічі. У цій когорті пацієнток переливання крові є значним чинником ризику, асоційованого з вагітністю інсульту (СШ 10,3; 95% ДІ: 7,1‑15,1) [2].
Замісна гормональна терапія
Останнім часом спостерігається зростаючий інтерес до питання взаємозв’язку гормональної терапії та ризику інсульту, зокрема, при застосуванні гормональної контрацепції, замісної гормональної терапії (ЗГТ), допоміжних репродуктивних технологій. Ризик інсульту в разі використання оральних контрацептивів (ОК) підвищується в середньому втричі[14, 18]. Низка авторів повідомляють про взаємозв’язок мутації протромбіну G20210A і FV Leiden та ішемічного інсульту в осіб молодого віку [12]. Як зазначають A. Pezzini et al. (2007) у дослідженні за участю 108 жінок з ішемічним інсультом на тлі застосування ОК, ризик інсульту при їх застосуванні та за відсутності тромбофілії підвищується в 2,65 раза (95% ДІ 1,46‑4,81) [18]. За наявності щонайменше одного з вивчених тромбофілічних факторів (FV Leiden, мутація протромбіну G20210A, MTHFR С677 Т) підвищується майже в 23, що набагато вище, ніж результат, передбачуваний при агрегації окремих значень ризиків інсульту, пов’язаних із прийомом ОК або тромбофілією. Крім того, враховуючи верхню межу 95% довірчого інтервалу, відносний ризик у таких жінок може зростати до 116 [16, 18, 24].
Кесарів розтин
Не існує єдиної думки щодо ризику інсульту при розродженні шляхом кесаревого розтину. Одні фахівці вважають, що кесарів розтин найімовірніше проводиться у жінок, які мають чинники ризику інсульту; на думку інших вчених, операція кесаревого розтину підвищує ризик післяпологового церебрального венозного тромбозу [25].
Кесарів розтин, за даними різних авторів, асоціюється зі збільшенням ризику інсульту в 3‑12 разів, що неможливо не брати до уваги через наявну тенденцію до розширення показань щодо кесаревого розтину та появою такого поняття, як «кесарів розтин за бажанням» [6, 11].
Можливий розвиток судинної мозкової катастрофи під час гінекологічних операцій, які проводяться при відшаруванні плаценти, вагітності, яка не розвинулась, септичному аборті та інших станах. У разі розвитку інтраопераційної гіпоксії, ацидозу, проведення масивних гемотрансфузій тромбогеморагічні порушення ускладнюються інсультом [8].
Парадоксальні емболії
Під час гестаційного та післяпологового періодів ішемічний інсульт найчастіше зумовлений парадоксальною емболією з вен таза, ніг, правого передсердя [13]. Водночас розвивається гостра оклюзія середньої мозкової або іншої великої церебральної артерії з відповідною неврологічною симптоматикою. Зокрема, переміщення емболів із правої половини серця до лівої може бути викликане незарощенням овального вікна, проведенням трансезофагеальної ехокардіографії, дефектом міжшлуночкової перегородки.
Другим за частотою провідником емболів у мозок через венозну систему є артеріовенозні мальформації (АВМ) легень [10]. Ця порівняно рідкісна патологія спостерігається як самостійне захворювання або у симптомокомплексі різноманітних ангіодисплазій, об’єднаних уродженою неповноцінністю мезенхімальної основи мікросудин. За даними M. S. Esplin, понад половина випадків легеневих судинних мальформацій, які маніфестуються під час вагітності, є клінічною ознакою спадкової геморагічної телеангіектазії (хвороби Рандю-Ослера), з артеріовенозними аномаліями в легенях, печінці, нирках [9]. На рентгенограмі грудної клітини визначають ділянку ураження у вигляді «монети», а під час клінічного огляду – ціаноз, деформації пальців рук на кшталт «барабанних паличок», аускультативно – шум над грудною клітиною. При прогресуванні АВМ під час вагітності у низці закордонних клінік виконують ендоваскулярне втручання з емболізацією порожнини мальформації для вповільнення її зростання і запобігання розриву. У пацієнток зі спадковими захворюваннями сполучної тканини (синдроми Марфана, Елерса-Данлоса) розвиток інсульту під час вагітності може бути викликаний дилатацією аорти (понад 40 мм) зі зниженням серцевого викиду, а також розривом внутрішньочерепних артеріальних аневризм.
У літературі описано гострий розвиток диссекцій магістральних артерій мозку внаслідок напруження м’язів шиї під час пологів [17]. Кров розшаровує стінку великої артерії та формує інтрамуральну гематому. Інфаркт мозку розвивається внаслідок оклюзії гематомою судини, закупорки просвіту артерії тромбом або емболії з поверхні тромба.
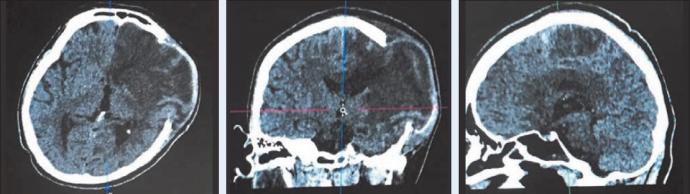
Нині більшість неврологів вважають, що вагітну з гострою цереброваскулярною патологією слід обстежити за стандартним алгоритмом хворих на інсульт, знижуючи по можливості небезпеку рентгенологічних методів дослідження. Варто пам’ятати, що доза радіації, яку обстежена отримує під час комп’ютерного сканування головного мозку, еквівалентна фоновій середньорічній дозі [1].
Тож вагітність є відносним протипоказанням до проведення комп’ютерної томографії, рентгенівської ангіографії, але в разі потреби дослідження може бути виконане з ретельним захистом живота.